Genombrott för gensaxen vid cancerbehandling
För första gången har forskare använt gensaxen Crispr/Cas9 för att modifiera patienters egna immunceller så att de kan angripa tumörer. ”En imponerande teknisk insats, men metoden är alltför tidskrävande”, menar en svensk expert.
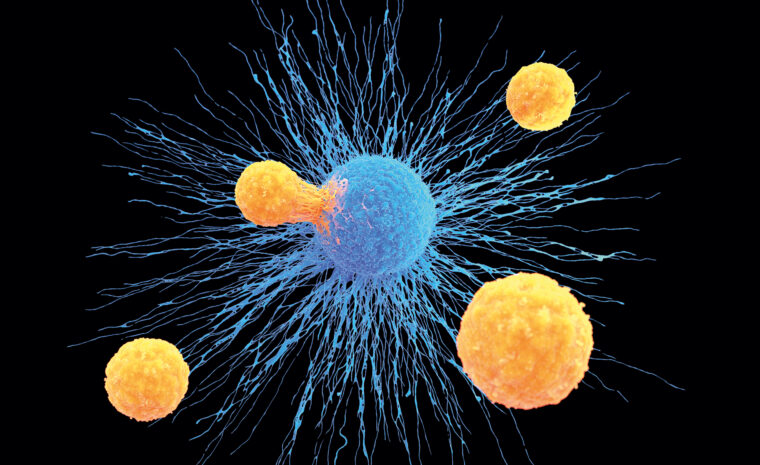
Nu har gensaxen Crispr/Cas9 för första gången använts för att trimma patienters T-celler i syfte att bekämpa tumörer.
Bild: Getty images
Att styra kroppens egna immunceller mot att angripa tumörer är en lockande tanke. Forskning & Framsteg har tidigare skrivit om den godkända behandlingsmetoden CAR-T, där patientens egna T-celler förses med en speciell receptor som låter dem söka upp och döda tumörceller i blodet.
Nu har också gensaxen, Crispr/Cas9, som belönades med Nobelpriset i kemi 2020, för första gången använts för att trimma patienters T-celler på liknande vis. Alla patienterna hade spridd cancer, de flesta magtarmtumörer. En månad efter behandlingen hade tumörtillväxten hos fem av dem stannat upp, medan elva hade fortsatt cancertillväxt och därmed ingen effekt av behandlingen. Resultat publicerades i tidskriften Nature.

Bild: Ewa Ahlin
Angelica Loskog, professor i immunterapi vid Uppsala universitet, tycker att studien är imponerande.
– Det är en fantastisk teknisk insats som forskarna har gjort, men kanske inte en terapeutisk succé, säger hon.
Skräddarsydda celler till varje patient
Arbetet med att ta fram T-celler att behandla patienterna med var extremt omfattande. Från varje patient tog man ett vävnadsprov från tumören och även friska blodceller. I både tumör och blodceller analyserades hela arvsmassan för att hitta mutationer unika för just tumörcellerna. Genom att mäta nivåerna av de förändrade proteiner som mutationerna gett upphov till i tumören ville man förstå vilka av dem som T-celler mest effektivt skulle riktas mot.
I slutänden användes en handfull för att ur patientens blod sålla fram de unika T-celler som kunde känna igen tumören. Generna som i dessa celler skapar just de T-cellsreceptorer som riktas mot tumören kunde sedan tas fram.
Med gensaxen Crispr/Cas9 sattes dessa gener in i nya T-celler från blodet, samtidigt som generna för T-cellers naturliga T-cellsreceptorer togs bort. Då skapar man T-celler med T-cellsreceptorer som är riktade mot just de utvalda mutationerna i tumören. Därefter har man på laboratoriet odlat fram en stor mängd av upp till tre olika per patient av de modifierade T-cellerna. Slutligen har dessa genomgått noggrann kvalitetstestning och därefter getts tillbaka till patienten som infusion.
Från början ingick 187 patienter i studien, men efter alla delmoment massproducerades T-celler till 28 patienter och resultaten handlar om 16 av dessa.
– Forskarna skriver lite kryptiskt att ”detta är de första resultaten”, men man undrar om resultat för fler patienter kommer att redovisas senare eller om man bara lyckades skapa T-celler att behandla med för 16 av de 187 patienterna, säger Angelica Loskog.
Mycket tidskrävande procedur
En avigsida är att metoden är mycket tidskrävande – i vissa fall tog det drygt ett år från det att man tog vävnadsprovet till dess att patienten fick behandling med T-cellerna. I median var tiden 162 dagar.
– Det är helt orimligt lång tid för en patient som har spridd cancer. När vi jobbar med CAR-T-celler tar det några veckor att få fram celler att behandla med och det tycker vi känns mycket. Här handlar det om drygt fyra månader i median, säger Angelica Loskog.
Studien har utförts av det amerikanska bioteknikföretaget PACT Pharma ihop med flera amerikanska sjukhus och forskningsinstitut, där forskaren professor Antoni Ribas vid University of California, Los Angeles, varit ledande.
Använde gensaxen på ett helt nytt sätt
Två biverkningar inträffade som forskarna kopplar till de modifierade T-cellerna. Dels en mild cytokinstorm som resulterade i frossa, dels en hjärninflammation som gick att häva med hjälp av inflammationsdämpande behandling. Sammanfattningsvis visar studien att det är möjligt att med gensaxen tillverka genmodifierade T-celler som känner igen cancerceller och att det är förhållandevis säkert att använda dem i människor.
Den tidskrävande och dyrbara metoden beskrivs i en av de mest prestigefulla vetenskapliga tidskrifterna – varför?
– Jag tror helt enkelt att det beror på att man har använt gensaxen på ett nytt sätt, vilket forskarsamhället tycker är roligt. I andra sammanhang har man modifierat T-cellerna med hjälp av virus, vilket man slipper här, säger Angelica Loskog.
En smidigare väg för att skapa riktade T-celler för behandling kan, enligt Angelica Loskog, vara att utgå ifrån förutbestämda ”bibliotek”. Dessa innehåller då en rad gener som kodar för olika slags T-cellsreceptorer som man vet är riktade mot olika tumör-mutationer.
– Jag tror att det kan vara mer rimligt, än att ta fram unika sådana för varje patient, säger Angelica Loskog.

Prenumerera på Forskning & Framsteg!
10 tidningsnummer om året och dagliga nyheter på fof.se med kunskap baserad på vetenskap.